子宮の病気 がんの精密検査と診断
内科・外科 婦人科子宮頸がん
子宮の入り口にできる悪性腫瘍です。子宮頸がんに罹る人(罹患数)は10900人と報告されていますが、上皮内がんと言われる初期の段階も加えると、21000人を超えているとされています。20後半~40歳代に多く、原因はヒトパピローマウイルス(HPV)感染であるとわかっています。HPVは性交渉で自然に感染しますが、ほとんどは自然に排除されていきます。一部のHPV感染が持続したものが、子宮頸がんへと進行していきます。また、子宮頸がんは異形成といわれる、がんの手前の段階(前癌病変)を経てから徐々に進行することがわかっています。ですので、子宮頚部細胞診を受けて、異形成の段階で発見されればほぼ治療が可能です。つまり、HPVワクチンと定期的な検診を行うことで、子宮頸がんは予防と早期発見ができる病気と言えます。→ヒトパピローマウイルスと子宮頚がん
子宮頸がんは一番多い症状は不正出血ですが、ほとんどは無症状で、検診で発見されることが多くなっています。検診では子宮頸がんをブラシでこすって細胞を取る、頚部細胞診を行います。これは、70.3%の感度でがんを発見できるといわれています。逆に、病気ではないものを正常と診断できる特異度は96.7%といわれており、総合的に非常に精度の高い検診方法と言えます。
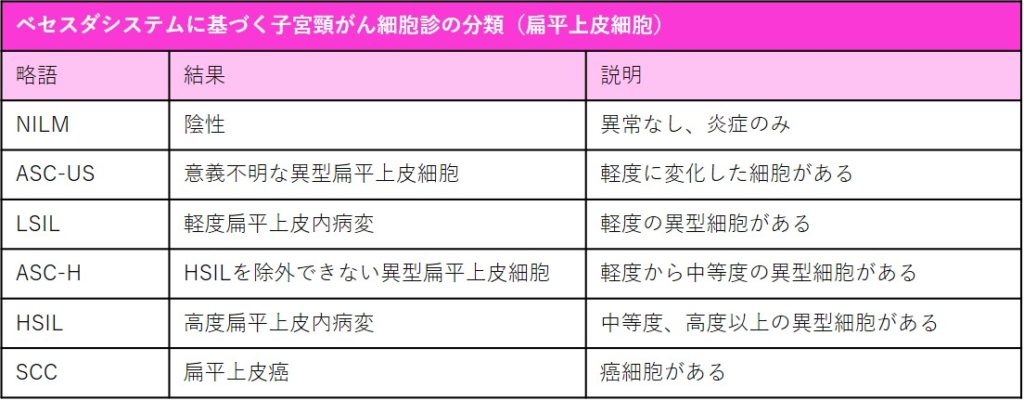
現在は、その頚部細胞診の結果をベセスダシステムにもとづいて分類します。
子宮頸がんはほとんどが扁平上皮細胞から発生します。一部が腺細胞などからも発生しますが、ここでは扁平上皮細胞の変化についてのみ説明しています。
この結果に基づいて、精密検査を行っていきます。大きくHPV感染の検査とコルポ生検があります。
HPVの中にも種類があり、特にがんの発生と関連の高いものをハイリスクと言います。HPVハイリスクには16型、18型、その他(31,33,35,36,45,51,52,56,58,59,66,68型)があります。HPVにはこの感染の有無を調べるハイリスク検査と、感染しているHPVの型を調べるタイピング検査があります。HPVは感染したからと言って必ずがんになるわけではありません。ですが、がんの原因の多くはHPVなので重要な検査であり、陽性の場合は経過観察が勧められます。
ただ最終的な診断には異型細胞やがん細胞といった異常な細胞があるかどうかが必要になります。これを調べるのがコルポ生検です。コルポスコピーというカメラで子宮頚部を処理しながら観察し、病変部の一部をつまんで取り出します。採取する際は麻酔なしでできますが、出血と少しの痛みがあります。→コルポ生検について
取った組織はホルマリンで固定し処理して顕微鏡で確認します。約2週間で診断が出ます。
その結果は表のとおりです。この結果に基づいて、経過観察やさらに検査・治療を進めます。
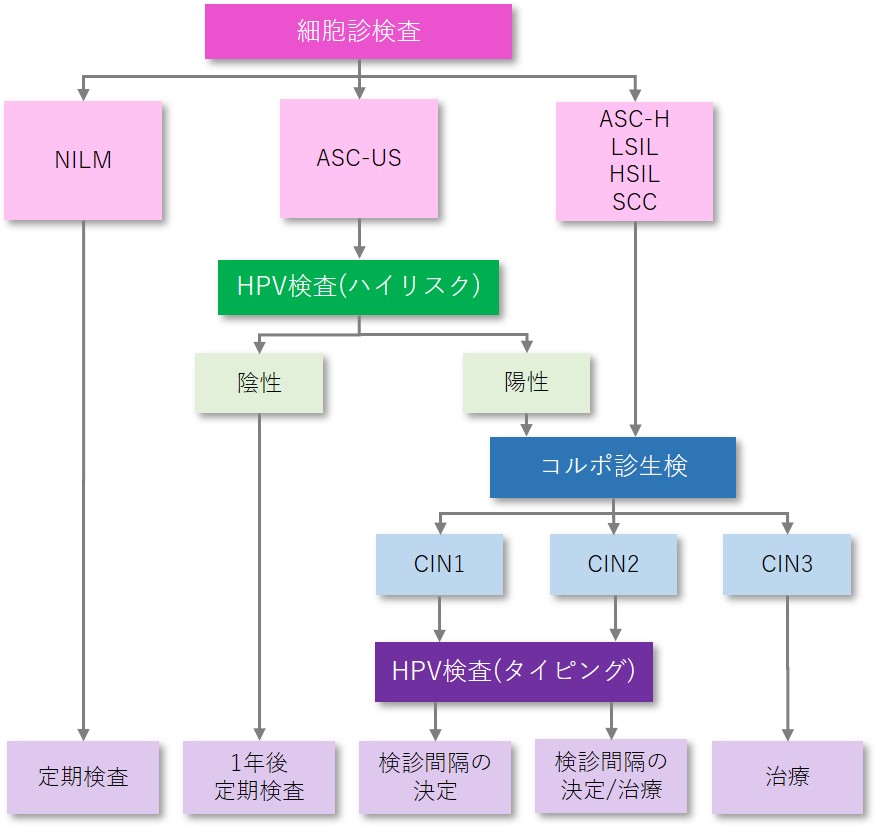
検診間隔はその結果に応じて、3~6か月毎に行われることが多いです。経過観察中に次第に消失するものもありますし、がんに移行し治療を要するものもあります。
治療には頚部を切り取る円錐切除やレーザー蒸散、子宮全摘、広汎子宮全摘 放射線、化学療法などあります。経過観察や検査の中で必要と判断しましたら連携病院にご紹介して継続治療を行います。
子宮体がん
子宮の体部にある内膜にできる悪性腫瘍です。子宮体がんに罹る人(罹患数)は13600人と報告されています。閉経後の高齢者に多く、子宮頸がんとは異なる病気とされています。多くはエストロゲンと関連があると言われています。子宮体がんになるリスク因子として、肥満、糖尿病、高血圧、妊娠・出産回数が少ない、エストロゲン産生腫瘍がある、子宮内避妊器具(IUD)、多嚢胞性卵巣症候群(PCOS)などがあげられます。乳がんで治療されている方の中には、遺伝的に子宮体がんリスクの高い方、また治療で用いるタモキシフェンの副作用で子宮内膜が厚くなる方がいらっしゃるので、1年ごとの定期検査が勧められます。
症状は不正出血で気が付かれる方が最も多いです。子宮内膜の細胞診や経腟エコーで子宮内膜観察を行い、最終的には子宮内膜生検を行って診断されます。

六本木ブレストレディースクリニック
月-木10-19時 土10-14時 金・日・祝休み


