ヒトパピローマウイルス(HPV)と子宮頸がん
婦人科子宮がんの原因
「がん」とは細胞の病気です。毎日、自分の体の中で新しい細胞が作られ、古い細胞やエラーを起こした細胞が排除されていきます。このバランスが崩れ、エラー細胞が体内に残り、異常増殖していく「がん細胞」の状態になり、さらに増え続けることで正常細胞も破壊していくようになったものが「がん」です。(厳密にいうと上皮性細胞から発生したものをがん細胞と言いますが今回は説明省略します。)
このバランスが崩れるということは、①エラー細胞の発生が増える ②エラー細胞の排除が減る の大きく2つの理由が考えられます。
がん細胞は体の中のいろんな場所にできますが、そのできる場所によって、がんの名前が決まります。子宮頚部に発生したものを「子宮頚がん」と言います。そのがん細胞ができる場所によって、エラー細胞の発生理由がわかっているがんとまだわかっていないがんがあります。(厳密にいうとがんの発生には複合的に様々な要因が関係しますが、特に関連の深い理由がわかっているということです。)
例えば胃がんのほとんどは胃粘膜へのピロリ菌感染によるエラー細胞発生の増加が原因です。まずはピロリ菌による慢性胃炎を起こしますので、その段階でピロリ菌の除菌を行うことで、胃がん発生を抑えることができるようになりました。
また乳がんは女性ホルモンのエストロゲンが一番大きな原因と言われています。女性ホルモンを細菌やウイルスのように取り除くことはできないため、予防することは難しいと言えます。こういうタイプのがんは定期検診を受けて早期発見することが大切です。
子宮頚がんはどちらかというと胃がんに近いタイプになります。子宮頚がんの95%以上はヒトパピローマウイルス(HPV)感染が原因と分かっています。
HPVは身近にいる一般的なウイルスで、性交渉で感染することがわかっています。性交渉は妊娠・出産して子孫を残すために大切な営みですから、避けることはできません。女性の50~80%がHPV感染していると言われています。またHPVはノドの奥の方である咽頭への感染で中咽頭がんの原因になることもわかっています。
それでは胃がんのように、感染がわかったらHPVを「除ウイルス」すればいいのでは?と思われるかもしれませんが、実はそう簡単ではありません。ウイルスはヒトの細胞の中に入り込みDNAに組み込まれていくため、ウイルスだけ除去するというのは難しいのです。つまり一度感染したウイルスを取り除くことはできません。
ですが、人間の身体というのはよくできたもので、HPVに感染しても徐々にそのエラー細胞が排除され、感染した細胞が無くなることも多いのです。
子宮頚がんの予防と検診
以上を踏まえて、現在、子宮頚がんの予防(もしくは早期発見)のために大きく2つの道筋があります。
- ウイルス感染しないようにワクチンを打つ
- ウイルス感染してもがん化してこないかどうか、定期的に検査して監視する
これらについて説明する前に、まずHPVのタイプについて説明しないといけません。インフルエンザウイルスにA型とB型があるようにHPVにもタイプがあり、その数は実に100種類以上と言われています。その中でも特に16型と18型が子宮頚がんと関連が深いとわかっており、子宮頚がんの60~70%を占めます。この2種類を含め、特に子宮頚がんと関連の深いHPVのタイプをハイリスクHPVと言います。
01.ウイルス感染しないようにワクチンを打つ
・タイプ毎にワクチンが必要
ワクチンとはウイルスに感染しないように予防するものなので、根本的な治療方法と言えます。ただHPVはたくさんタイプがあるので100%予防とはなりません。
「今年のインフルエンザワクチンは効かない」といったようなことを聞いたことはありますか?これはその年に流行するインフルエンザのタイプを予測してそれに効くワクチンを毎年用意するので、たまに外れることもあるわけです。つまりタイプ毎にワクチンが必要なのです。
現在、世界的にHPVワクチンは3種類あります。サーバリックス、ガーダシル、ガーダシル9です。日本では最初の2つのみ承認されていますが、世界的には3番目のものが主流です。この3つの大きな違いは、感染予防できるHPVのタイプの数です。ガーダシル9は90%の子宮頚がんを予防できると言われています。 (日本でも2020年5月22日にガーダシル9が承認・認可されました!)

ちなみにガーダシルに含まれる6型と11型は、子宮頚がんではなく、尖圭コンジロームという外陰部にいぼを作る病気の原因と言われているHPVタイプです。
・ワクチンは感染予防するが治療はできない
そしてもう一つ重要なことは、一度感染したウイルスをワクチンで治療することはできません。インフルエンザにかかってしまった場合には、ワクチンを打つのではなく別の治療薬を使います。同様にHPVワクチンにも一度感染してしまったウイルスを排除する効果はありません。そのためHPVに感染する前、つまり性交渉前にワクチン接種するのが一番効果的です。
これを踏まえて、HPVワクチンは10~14歳の女性への予防接種が推奨されています。15歳~26歳の女性も、性交渉前は効果がありますし、一度感染し治った人の再感染予防にも効果が認められているので勧められます。現在日本では、12歳~16歳の女性は市区町村から公的補助を受けてワクチン接種することができます。また、ハイリスクHPVに感染する前であれば、予防することはできるので、45歳までの女性も有効性は確認されています。
HPVワクチンは筋肉注射です。年齢により2~3回接種します。生ワクチンと言われるもので、一度免疫を獲得するとほぼ生涯有効と言われています。日本では副反応が問題視され、積極的接種がなされていませんが、米国では9歳から45歳までの男女に接種が承認されていて、子宮頚がんは数年後には大幅に減るであろうと言われています。
02.ウイルス感染してもがん化してこないかどうか、定期的に検査して監視する
・がんの手前の異形成という広いグレーゾーンがある。
定期検査というのはいわゆる検診ということになります。疑わしい変化を早期に拾い上げるものであって、厳密にはがん予防ではありません。がん化につながる変化があるかどうか調べるために、まず子宮頚部をブラシや綿棒で細胞をこすり取ります。これが子宮頚がん検診(頚部細胞診)です。
胃がんの場合、ピロリ菌感染するとまず慢性胃炎を引き起こすと言いましたが、HPV感染の場合にも子宮頚部に変化が起きます。この変化を「異形成」といいます。HPV感染によるものが多いですが、炎症や月経など他の原因の可能性もあり得ます。
異形成の程度も軽度、中等度、高度と段階があります。つまり、正常ではないが、がんでもない「異形成」というグレーゾーンが広いのです。
異形成は自然に治ることはありますが、治療薬はなく、切除(LEEPや円錐切除)やレーザー焼灼をすることになります。ですが、手術は流産しやすくなるなど、妊娠出産に影響する可能性もあるため、必要がなければ行わないに越したことはありません。
これらを踏まえて、異形成がある場合は、自然に治るか進行してくるかを定期的に見守るしかないという現状があります。
・婦人科検診の複雑さと身体的・経済的負担
検診で精密検査となった場合の大まかな流れを示します。

もちろん子宮頚がんを見落とさないというのも大事です。そのためには少しでも疑わしい方を全員拾い上げて精密検査した方がよいのではと思うかもしれません。しかし、HPV感染により異形成を起こす方が多い場合、治療のためというよりは異形成の状況変化を確認するために、定期的に通院していただかなければいけない方がたくさん増えるということになります。
検診でひっかかった方のHPV検査やコルポ生検は保険診療になりますが比較的高価な検査ですし、コルポ生検は出血や痛みを伴うこともあります。
また定期検査の方針は、異形成の段階を基本に、HPV感染の有無や感染しているHPVタイプ、年齢や出産のご希望などにより個別に考える必要もあり、なかなか煩雑で一般の方には理解しにくいこともあって、通院が途絶えてしまう方もいらっしゃいます。
子宮頚がん細胞診のフローチャート(扁平上皮系の場合)
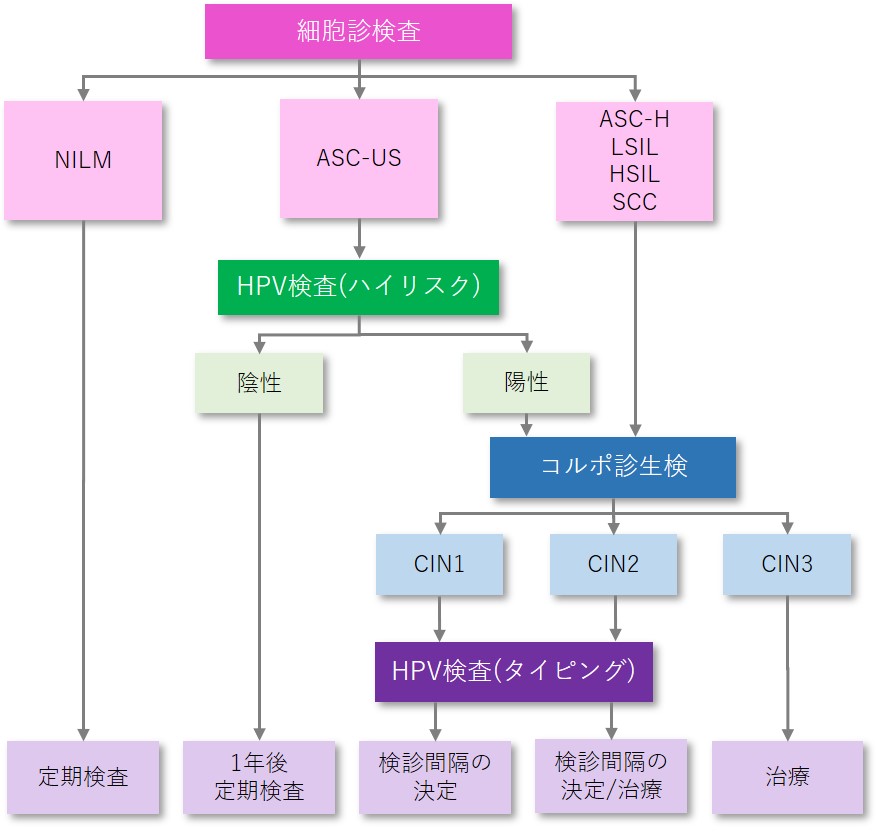
子宮頸がんのほとんどがHPV感染と関連しているため、検診でHPV感染の有無のみを検査している国もあります。日本の子宮がん検診でおこなわれている頚部細胞診も、精度が高い検査ではありますが、HPV検査の方がより直接的な検査と言えます。しかし現在は、日本のワクチン接種の状況や費用、偽陽性の問題などにより、HPV検査による検診はまだ推奨されていません。今後、HPV検査が導入される可能性はあります。(ドックや一部の地域検診では行われています。)
子宮がん検診と精密検査については以下もご覧ください。
まとめ
- 子宮頚がんの95%はヒトパピローマウィルス(HPV)が関連しています。
- 性交渉で多くの女性が感染しますが、自然に排除されることもあります。
- HPVワクチンは感染予防に有効ですが、一度感染したものの治療効果はありません。
- ハイリスクHPVと呼ばれる、がん化しやすいタイプのものがあり、異形成というグレーゾーンの変化がまず起きます。
- 異形成やHPV感染が確認された場合、がん化しないかどうか定期的に検査や通院が必要になります。


